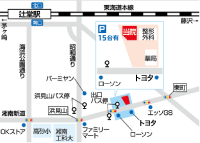
甲状腺疾患

動悸、手指の震え、異常な発汗、むくみや痩せ、倦怠感、異常な眠気、冷え、徐脈、首の腫れ、眼球の突出などの症状があるときは、甲状腺疾患が原因の場合があります。健康診断で甲状腺異常値を指摘されたり、脂質異常を指摘されたことから甲状腺疾患が見つかる場合や、心房細動や心不全などの心臓疾患から甲状腺疾患が発見される場合もあります。甲状腺疾患には、バセドウ病や橋本病などの甲状腺機能(甲状腺ホルモンを作る働き)が異常を来し甲状腺ホルモンが過剰になったり不足したりするものや、甲状腺が腫れたりしこりができたりして形態的な変化を来すびまん性甲状腺腫や甲状腺腫瘤があります。
バセドウ病
バセドウ病は、甲状腺機能亢進による代表的な疾患で、自分自身の体を攻撃する抗体(自己抗体)が甲状腺を刺激することで甲状腺ホルモンが過剰に産生されてしまいます。甲状腺腫(甲状腺の腫れ)、頻脈(脈が速くなる)、眼球突出はバセドウ病に代表的な症状(Merseburg(メルセブルグ)の三徴)とされています。動悸、疲れやすい、手指の震え、甲状腺の腫れ、汗をかきやすい、食欲があるのに体重が減っているなどの症状がある時は血液検査で甲状腺ホルモン(FT3、FT4)、甲状腺刺激ホルモン(TSH)、抗TSHレセプター抗体(TRAb)などの検査を行います。不整脈や心不全を合併していることもあるので、心電図検査、胸部レントゲン検査で確認を行います。バセドウ病には抗甲状腺薬による内服治療、アイソトープ(放射線ヨウ素)治療、手術などの治療法があります。内服治療を行うことが第一選択となることが多いですが、状況に応じて他の治療法の検討も行います。心臓疾患を合併している場合は心臓の精査を行い、不整脈や心不全の治療も同時に行うことが必要です。
橋本病
慢性甲状腺炎(=橋本病)は女性の30人に1人が罹患しているとも言われます。むくみ、倦怠感、肩こり、体重増加、便秘、耐寒性の低下、のどの腫れ、のどがつまる・圧迫される、気力がないなどの症状がある方、健診で甲状腺の腫れを指摘された方はご相談ください。甲状腺ホルモン(FT3、FT4)、甲状腺刺激ホルモン(TSH)、甲状腺に対する自己抗体(抗サイログロブリン抗体(TgAb)、抗甲状腺ペルオキシダーゼ抗体(TPOAb))などの血液検査、甲状腺超音波検査を行い、甲状腺機能や、甲状腺の器質的な異常の有無を調べます。甲状腺機能低下症と診断された場合は、適切な量の甲状腺ホルモン薬による治療を行います。
[検査]血液検査(甲状腺ホルモン(FT3、FT4)、甲状腺刺激ホルモン(TSH)、甲状腺自己抗体など)、甲状腺超音波検査
気管支喘息
気管支喘息は、呼吸をするときの空気の通り道である気管支が敏感なために、痙攣を起こして狭くなり、喘鳴(ゼーゼー、ヒューヒュー)や咳が出て呼吸が苦しくなる発作を起こす病気です。気管支が敏感になるのは、そこにアレルギーなどが関係した炎症があるためなのです。しかし大人の喘息では原因が明確に特定できないことも多いです(非アトピー型ぜんそく)。小児喘息では、小学校高学年〜大学の時期に発作がなくなる時期があり、20〜30歳代に喘息が再発してくることがあります。走ったり、運動した時に息切れを感じたりする運動誘発喘息や、風邪の後に咳が8週間以上続く場合、喘息の初期症状である可能性がありますので、そのような症状があるときはご相談下さい。
喘息は患者さん自身による自己管理が重要な病気で、治療は、ダニなど原因が分かっていれば、それを避けることが基本ですが、それにこだわりすぎて薬物療法を我慢するのはお勧めしません。薬物療法としては、発作が起きないように予防する長期管理薬として吸入ステロイド薬が第一選択薬です。吸入ステロイド薬と併用する長期管理薬として長時間作用型吸入β2刺激薬、ロイコトリエン受容体拮抗薬、テオフィリン徐放薬などがあり定期に使用する必要があります。発作時には短時間作用型吸入β刺激薬などの気管支拡張薬を使用します。喘息管理の目標は、夜間や運動時も症状が全くなく、喘息のない人と同じように日常生活が送れることです。この目標を目指してしっかりと喘息をコントロールすることが大切です。また、呼吸機能検査を行うことで喘息の増悪状態を把握することができ、早期に治療を行うことが可能です。
[検査]呼吸機能検査(スパイロメトリー)、呼気一酸化窒素分析
慢性呼吸器疾患
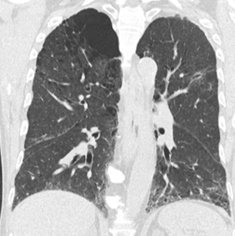
慢性閉塞性肺疾患(COPD:chronic obstructive pulmonary disease)とは、従来、慢性気管支炎や肺気腫と呼ばれてきた病気の総称です。COPDは「タバコ煙を主とする有害物質を長期に吸入曝露することで生じた肺の炎症性疾患」であり、喫煙習慣を背景に中高年に発症する生活習慣病と考えられています。
COPDの最大の原因は喫煙です。タバコの煙を吸入することで肺の中の気管支に炎症がおきて、咳(せき)や痰(たん)が出たり、気管支が細くなる事によって空気の流れが低下します。
また、気管支が枝分かれした奥にあるぶどう状の小さな袋である肺胞(はいほう)が破壊されて、肺気腫という状態になると、酸素の取り込みや二酸化炭素を排出する機能が低下します。COPDではこれらの変化が同時に種々の割合で併存していると考えられています。胸部エックス線写真や胸部CT検査で気腫が多く見られる場合を「気腫型」、気腫がないかあるいはわずかな場合を「非気腫型」と呼んでいます。 COPDの症状は坂道歩行や階段昇降など、身体を動かした時に息切れを感じる「労作性呼吸困難」が特徴です。慢性の咳や痰も特徴的な症状です。喫煙歴があって、咳、痰、労作性呼吸困難がある中高年の方はCOPDが疑われます。COPDの診断にはスパイロメトリーと呼ばれる呼吸機能検査が必要です。気道が狭くなっている状態(閉塞性障害)の目安である1秒量や1秒率の低下は重症度の指標となります。また、一般の方にわかりやすい肺年齢という指標もあります。胸部X線写真で肺の透過性亢進や過膨脹所見が見られることもありますが早期の診断はできませんので、COPDの早期発見および診断には呼吸機能異常の有無が重要となります。
近年、COPDは肺だけの炎症に止まらず、全身の炎症、骨格筋機能障害、栄養障害、骨粗鬆症、心筋梗塞や脳血管障害などの併存症をともなう全身性の疾患であると認識されるようになっています。これらの肺以外の症状が重症度にも影響を及ぼすと考えられています。また、COPDは、時に増悪を来たします。増悪とは、咳、痰、息切れなどの症状が急速に悪化することです。原因の多くは感冒などの気道感染が引き金となります。重篤な増悪の場合には死亡することがあり、重症化にも繋がりますので、早急な対応が必要です。以上のことから、病気の重症度は呼吸機能の数値と息切れの程度、増悪の頻度、合併症の有無などで総合的に評価されます。
COPDに対する管理の目標は、(1)症状および運動能の改善、(2)生活の質の改善、(3)増悪の予防と治療、(4)疾患の進行抑制、(5)全身併存症と肺合併症の予防と治療、(6)生命予後の改善にあります。気流閉塞の重症度に加えて、息切れなどの自覚症状、運動能力、増悪の頻度なども総合的に判断したうえで治療法を段階的に増強していきます。喫煙はCOPDの最大の危険因子であり、喫煙を続けるとさらに呼吸機能の悪化が加速してしまいますので、禁煙が治療の基本となります。感染による増悪をさけるためには、インフルエンザワクチンや肺炎球菌ワクチンの接種が勧められます。薬物療法の中心は気管支拡張薬(抗コリン薬・β2刺激薬・テオフィリン薬)です。効果や副作用の面から吸入薬が推奨されており、主として長時間作用性の吸入抗コリン薬や吸入β2刺激薬が使用されています。気流閉塞が重症で増悪を繰り返す場合は、吸入用ステロイドを併用します。長時間作用性β2刺激薬と吸入用ステロイドの配合薬も有用であることが証明されています。非薬物療法では呼吸リハビリテーションが中心となります。低酸素血症が進行した場合には在宅酸素療法が導入されます。さらに呼吸不全が進行した場合は、小型の人工呼吸器とマスクを用いて呼吸を助ける換気補助療法が行われることもあります。症例によっては過膨張した肺を切除する外科手術(肺容量減少術)が検討されることもあります。
[検査]胸部レントゲン、呼吸機能検査、胸部CT
睡眠時無呼吸症候群
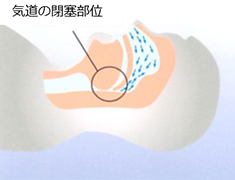
睡眠中に呼吸(口や鼻の空気の流れ)が10秒以上停止する状態のことを睡眠時無呼吸といいます。ほとんどの場合いびきを伴います。1時間あたり5回以上10秒以上の無呼吸や低呼吸が発生し、そのために熟眠できず、日中など起きている時間に異常な眠気を催す状態のことを睡眠時無呼吸症候群といいます。脳、神経、心臓の病気が原因で起こるタイプを中枢型、のどが閉じてしまうことで起こるタイプを閉塞型、両者が混合して起こるタイプを混合型と呼んでいます。閉塞型無呼吸が最も多く、肥満症のある方だけではなく、肥満がなくても起こる場合があります。
睡眠時無呼吸症候群は、高血圧症、脳卒中、狭心症、心筋梗塞など循環器病を合併する危険が高まることがわかっています。無呼吸回数が多くなるにつれて、つまり重症になればなるほど、そのリスクは高くなります。しかし、一方で、この症候群の治療をきちんと受けることで、合併症のリスクも低下することも分かっています。
| 睡眠時無呼吸症候群の合併症リスク(健常者と比べて) | |
|---|---|
| 高血圧症 | 約2倍 |
| 狭心症・心筋梗塞 | 2-3倍 |
| 慢性心不全 | 約2倍 |
| 不整脈 | 2-4倍 |
| 脳卒中 | 約4倍 |
| 糖尿病 | 2-3倍 |
※循環器領域における睡眠呼吸障害の診断・治療に関するガイドライン(循環器病の診断と治療に関するガイドライン2008-2009合同研究報告) Circ J74, 963-1084, 2010.
いびきは無呼吸の前兆です。そのため、いびきは睡眠時無呼吸症候群の患者さんの多くに認められます。しかしこの症候群はいびき以外には自覚症状が出にくい病気です。昼間の眠気を自覚される方もいますが、それは半数程度で、なかなか自分だけではわかりにくい病気なのです。周りの人から寝ている時のいびきや無呼吸を指摘されている方、日中の眠気を自覚する方は睡眠時無呼吸検査をお勧めします。
[日中の眠気の評価]
日中の眠気を評価するために、ESS(エプワース眠気尺度)問診票が用いられます。
24点中11点以上で眠気が強いと判断されます。
| うとうとする可能性 | ||||
|---|---|---|---|---|
| ほとんどない | 少しある | 半 々くらい | 高い | |
| 1)座って何かを読んでいる時(新聞、雑誌、本、書類など) | 0 | 1 | 2 | 3 |
| 2)座ってテレビを見ているとき | 0 | 1 | 2 | 3 |
| 3)会議、映画館、劇場などで静かに座っているとき | 0 | 1 | 2 | 3 |
| 4)他の人の運転する車に、続けて1時間以上座っているとき | 0 | 1 | 2 | 3 |
| 5)午後に、横になって休憩をとっているとき | 0 | 1 | 2 | 3 |
| 6)座って人と話しているとき | 0 | 1 | 2 | 3 |
| 7)昼食後(飲酒なし)、静かに座っているとき | 0 | 1 | 2 | 3 |
| 8)すわって手紙や書類などを書いているとき | 0 | 1 | 2 | 3 |
| 合計 | ||||
| 合格点 | |
|---|---|
| 0〜10点 | 病的な過眠ではありませんが、慢性的ないびきをかく人、睡眠時に呼吸が止まる人、日中頻繁に眠気を感じる人も睡眠時無呼吸症候群の可能性があります。 |
| 11〜15点 | 病的過眠と考えられます。睡眠時無呼吸症候群の可能性があるため、精査をお勧めします。 |
| 16〜24点 | 睡眠時無呼吸症候群の可能性が高いと考えられます。精査の上、睡眠時無呼吸症候群と診断される場合は治療が必要です。 |
※ ESS問診では、眠気を過小評価し得点が低くなることが多いため、客観的に本人の眠気を評価できる家人に協力してもらって評価することが望ましいです。
[簡易検査]
簡易検査は、指先に、体内の酸素飽和度を測定する機器を装着し、腕に小型の機器をはめて一晩休んでいただきます。入院の必要はなく、ご自宅で検査が可能です。また操作も簡便で、装着後、ご自分でスイッチを入れ、翌朝、スイッチを切って、検査メーカーに郵送していただくだけです。結果は2週間程度で判明します。
[ポリソムノグラフィー(PSG)]
簡易検査で陽性と判定された方や、重症度判定が必要な場合、ポリソムノグラフィー(PSG)を行います。この検査は指先の器械だけではなく、心電図や脳波、鼻や口の気流測定、腹部の動きなどを見るセンサーなどを装着し、夜間一泊入院が必要です。入院検査を行っている医療機関に受診して頂きます。
閉塞性睡眠時無呼吸症候群の重症度
| 無呼吸・低呼吸指数(Apnea Hypopnea Index : AHI) →睡眠1時間あたりの無呼吸と低呼吸を合わせた回数 |
|
|---|---|
| 正常 | < 5 |
| 軽症 | 5 ≦ AHI < 15 |
| 中等症 | 15 ≦ AHI < 30 |
| 重症 | 30 ≦ |
※循環器領域における睡眠呼吸障害の診断・治療に関するガイドライン(循環器病の診断と治療に関するガイドライン2008-2009合同研究報告) Circ J74, 963-1084, 2010.
睡眠時無呼吸症候群と診断されたら

減量(肥満のある場合)、持続陽圧呼吸療法(CPAP療法)、口腔内装置(OA)、手術などで治療します。また、生活習慣の改善(横向きに寝る、禁酒、睡眠薬の禁止、鼻疾患の治療)でよくなることもあります。通常、軽症から中等症ではまず飲酒制限や、睡眠薬使用の制限、肥満者には減量を行っていただきます。これらによって重症度をある程度下げることが可能で、軽症の患者さんでは無呼吸がほぼ正常域まで改善する場合があります。しかし、重症睡眠時無呼吸症候群や生活習慣の改善だけでは十分な改善が得られない場合は、持続陽圧呼吸療法(CPAP療法)の適応となります。CPAP療法(シーパップ)は、気道に空気の圧力(陽圧)を持続的にかけることによって、舌の根元が沈み込んで気道を閉塞するのを予防する治療です。
慢性腎臓病
腎障害、腎機能低下のどちらかが3ヶ月以上持続する病状が慢性腎臓病(CKD)と定義されています。現在ではCKDは心血管疾患の重要なリスク因子であることが明らかになり、透析療法が必要となる末期腎不全の予備軍とも言えます。当院ではまず、腎障害の存在を尿検査(尿蛋白、微量アルブミン尿、尿潜血)や血液検査でスクリーニングを行い、腎機能を糸球体濾過量(GFR)で評価を行った上で、病期ステージ(図)に必要な治療を行っていきます。高血圧症、糖尿病、メタボリック症候群、腎臓病の家族歴を有する方は将来CKDを発症しやすいCKDハイリスク群であり、CKD発症を予防するとともに早期発見に努めます。CKDの管理には食事療法、生活習慣の改善(肥満是正・禁煙)が非常に重要です。
ステージの進行した病状の場合は腎臓専門医と連携をとりつつ合併症(腎性貧血、骨ミネラル代謝異常、電解質 異常、など)の管理を行います。

※横にスクロールしてご覧ください。
アレルギー性鼻炎(花粉症など)

アレルギー性鼻炎とは、透明のさらっとした鼻水、鼻づまり、発作的で連発するくしゃみの3つの症状を主とするアレルギー疾患です。主な原因として、空気中に浮遊する花粉やハウスダストなどの原因物質「アレルゲン」を吸い込み、鼻の粘膜から体内に入ることによって起こるアレルギー反応です。アレルギー性鼻炎には、様々な花粉などが原因となり、毎年同じ季節に起こる「季節性アレルギー性鼻炎(花粉症)」と、ハウスダストなどが原因となり、季節に関係なく年間通して起こる「通年性アレルギー性鼻炎」とがあります。
治療として、花粉やハウスダストなどの抗原暴露を避けることが第一ですが、症状が抑えられない場合は薬物療法を行います。抗アレルギー薬、血管収縮薬、漢方薬などを症状や副作用に注意しながら、体質に合う薬剤を見つけていきます。
当院ではアレルギー舌下免疫療法(減感作療法)も行っております。
骨粗しょう症
骨の強度が低下して、骨折しやすくなる骨の病気を「骨粗しょう症」といいます。骨粗しょう症により骨がもろくなると、つまずいて手や肘をついた、くしゃみをした、などのわずかな衝撃で骨折してしまうことがあります。骨粗しょう症による骨折から、介護が必要になってしまう人も少なくありません。骨粗しょう症は痛みなどの自覚症状がないことが多く、定期的に骨密度検査を受けるなど、日ごろから細やかなチェックが必要です。
診断基準 ※原発性骨粗しょう症
| 脆弱性骨折がある場合 | ・背骨(椎体)、または脚の付け根(大腿骨近位部)の骨折 ・その他の脆弱性骨折があり、骨密度がYAMの80%未満 |
|---|---|
| 脆弱性骨折がない場合 | ・骨密度がYAMの70%以下、または-2.5SD(標準偏差)以下 |
YAM : 若年成人平均値 (腰椎 / 20〜44歳、大腿骨近位部 / 20〜29歳)
近年、骨-血管関連、すなわち骨粗しょう症と動脈硬化に密接な関連があることが分かってきました。骨粗しょう症を有していると、狭心症や心筋梗塞などの心血管系疾患発症リスクが高いことが報告されています。一方、動脈硬化の原因となる糖尿病、高血圧、脂質異常症、慢性腎臓病などの生活習慣病と骨粗しょう症に密接な関連性があることも明らかになってきています。特に糖尿病と慢性腎臓病は骨粗しょう症を引き起こし、骨折リスクを高める疾患となっていることは証明されています。また、喫煙や過剰な飲酒は腸管でのカルシウムの吸収を抑制し、尿中への排泄を促進させるため骨粗しょう症のリスクとなります。
副甲状腺機能亢進症や甲状腺機能亢進症は続発性骨粗しょう症の原因となります。また薬物や栄養障害、生活習慣病との関連性がないかなど、骨粗しょう症と診断されたときには原因精査のため血液尿検査も必要です。
●骨粗しょう症の治療
食事
カルシウムは骨のミネラル成分の重要な構成栄養素ですので、骨粗しょう症の予防と治療に重要です。1日約700〜800mgのカルシウム摂取が必要とされていますが、腸管からのカルシウム吸収には主に魚類に含まれるビタミンDも不可欠です。また、ビタミンDは紫外線に当たることで皮膚からも合成されるため、1日15分程度の適度な日照暴露も必要です。カルシウムのサプリメントは心血管疾患のリスクが高まる可能性もあり注意が必要です(同じ量のカルシウムを食品から摂取することは心血管リスクはありません)。その他、ビタミンK、マグネシウム、ビタミンB6、ビタミンB12、葉酸などもバランスよく摂取することが重要です。
骨粗しょう症に推奨される食品、過剰摂取を避けたほうがよい食品
| 推奨される食品 | |
|---|---|
| カルシウムを多く含む食品 | 牛乳・乳製品、小魚、緑黄色野菜、大豆・大豆製品 |
| ビタミンDを多く含む食品 | 魚類、きのこ類 |
| ビタミンKを多く含む食品 | 納豆、緑黄色野菜 |
| 果物と野菜 | |
| タンパク質 | 肉、魚、卵、豆、牛乳、乳製品など |
| 過剰摂取を避けたほうがよい食品 | |
|---|---|
| リンを多く含む食品 | 加工食品、一部の清涼飲料水 |
| 食塩 | |
| カフェインを多く含む食品 | コーヒー、紅茶 |
| アルコール | |
運動
適切な有酸素荷重運動や筋力訓練は骨密度の維持や上昇に有用です。また骨折を予防するには背筋を強化して椎体骨折を予防することや、運動機能を高めて転倒を予防することも重要です。骨折予防に有効な運動は、ウォーキング、ジョギング、エアロビクス、太極拳などがありますが、ご自身の体の状態にあわせて無理なく続けることが大切です。膝や腰に痛みがある方は、運動を開始する前に整形外科医師に相談してください。
禁煙
喫煙は骨への血液供給の減少、骨を形成する骨芽細胞の産生低下、腸管からのカルシウム吸収低下などの作用により骨粗しょう症のリスクとなります。
[検査]骨密度検査、血液検査(骨代謝マーカー)、身長測定
風邪症候群(上気道感染症)

風邪は、鼻からのどにかけての空気の通り道、つまり上気道といわれる呼吸器の感染症で、原因の大半がウイルスです。症状はくしゃみ・鼻水・鼻づまり・のどの痛み・咳・痰・嗄声<声がれ>などが共通してみられ、発熱・頭痛・全身倦怠感や嘔吐、下痢などの消化器症状を伴うこともあります。これらを『かぜ症候群』とまとめて呼んでいます。一般的には、約1週間程度の経過で自然に治りますので、治療は症状に対する対症療法が中心となります。かぜ薬(総合感冒薬)は、かぜの諸症状に対する薬が何種類も配合されています。漢方薬の中にもこのような症状の緩和に有効なものがあります。また、安静と十分な水分補給、保温や睡眠などの一般的対処もとても大事です。
また、『かぜ』だと思っていても症状が1週間以上も続くときには他の病気を考える必要もあります。例えば二週間以上も咳が続く方が結核のこともあります。
また免疫力の弱い御高齢の方や慢性呼吸器疾患、心疾患などの基礎疾患を有する場合には、細菌性肺炎や気管支炎を合併することがありますので必要に応じてレントゲンなどの検査を行います。